Oddział Ginekologiczno – Położniczy

Oddział Ginekologiczno – Położniczy
ul. Lubańska 11-12, Zgorzelec
Budynek B, 3 piętro
Ordynator:
PIOTR DZIERGAWKO
Położna oddziałowa:
EWA BOGÓCKA
Sala porodowa:
Oddział Ginekologiczny – dyżurka położnych:
Poród
Standardowo po porodzie fizjologicznym pobyt na oddziale trwa dwa dni, po cięciu cesarskim trzy dni.
Proponowane rzeczy dla mamy:
Trzy koszule nocne.
Dwa biustonosze – zalecane z funkcją karmienia.
Ręcznik kąpielowy duży i mały do np. rąk.
Przybory higieny osobistej.
Klapki gumowe – nadające się pod prysznic.
Szlafrok.
Dwa opakowania podpasek poporodowych.
Pięć sztuk majtek poporodowych – majtki siateczkowe (Nie flizelina!)
Woda niegazowana.
Odzież na wyjście rodzina dostarczy w dniu wypisu.
Proponowane rzeczy dla noworodka:
Jedno opakowanie mokrych chusteczek.
Około 20 pieluszek jednorazowych.
Ubranka i rożek rodzina doniesie wraz z fotelikiem i kombinezonem w dniu wypisu.
W dniu planowego przyjęcia do cięcia cesarskiego zgłaszamy się na III Piętro – Położnicza Izba Przyjęć proponujemy godzinę 7:30, na czczo.
Zalecamy zabrać ze sobą oryginał badań Grypy krwi i GBS, Kartę Ciąży – z wpisanym wynikiem HIV i HBS oraz wyniki badań (Morfologię, APTT, INR – nie starsze niż 7 dni) .
W razie pytań zapraszamy do kontaktu od poniedziałku do piątku w godzinach 8-14.
Nr telefonu : 571-334-914

Poród rodzinny
1. Dopuszcza się obecność jednej osoby towarzyszącej, tylko przy porodzie fizjologicznym.
2. Obecność osoby towarzyszącej możliwa jest wyłącznie w sali porodów rodzinnych w czasie porodu oraz do dwóch godzin po porodzie.
3. Osoba towarzysząca we własnym zakresie zapewnia sobie odzież ochronną (kombinezon/fartuch, maskę twarzową).
4. Stwarzamy warunki i zachęcamy do kangurowania noworodka po porodzie, jeśli jego stan zdrowia na to pozwala.
Ostateczną decyzję o obecności osoby towarzyszącej podejmuje lekarz kierujący oddziałem lub lekarz dyżurny.

USG ginekologiczne
Badanie przeprowadzanie jest przy użyciu dopochwowej sondy objętościowej umożliwiającej obrazowanie 3D i 4D (Real Time).
Obrazowanie 3D:
– pozwala uzyskać obrazy wysokiej rozdzielczości umożliwiające dokładną analizę badanych struktur,
– zmniejsza ryzyko pomyłek diagnostycznych,
– umożliwia usystematyzowanie badanie narządu rodnego,
– pozwala uwidocznić płaszczyznę czołową macicy – obrazowanie wielopłaszczyznowe – MPV (obraz nieosiągalny podczas klasycznego badania 2D),
– umożliwia poprawę jakości zapisanych obrazów i ich dokładną interpretację (obrazowanie kontrastowe – VCI, Obrazowania tomograficzne – TUI),
– pozwala uzyskać rekonstrukcję przestrzenną badanych struktur wraz z oceną ich unaczynienia – Render Mode (np. polipy, mięśniaki macicy),
– umożliwia nieinwazyjną diagnostykę wad wrodzonych macicy wraz z ich różnicowaniem np. macica łukowata, macica przegrodzona, macica dwurożna (bez konieczności zbędnych operacji).
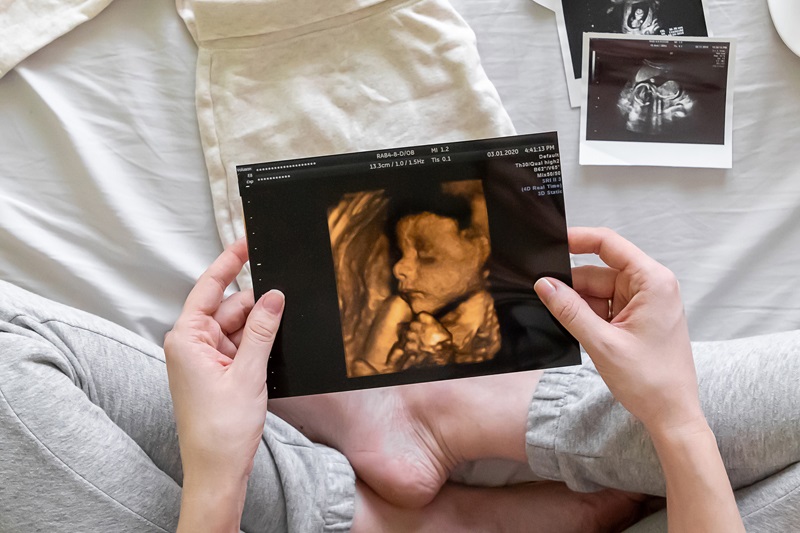
USG 3d/4d
Do przeprowadzenia podstawowego badania USG zwykle wystarczy szczegółowe obrazowanie dwuwymiarowe (2D). W nowoczesnych aparatach ultrasonograficznych dostępne są także dodatkowe metody diagnostyczne, takie jak badania 3D (trójwymiarowe) oraz 4D (czterowymiarowe, czyli w czasie rzeczywistym).
Obrazowanie 3D pozwala na zrobienie przestrzennego zdjęcia płodu, uwidocznienie jego twarzy lub całego ciała. Badanie to jest również pomocne w diagnostyce niektórych nieprawidłowości w budowie płodu.
Technika USG 4D pozwala z kolei obserwować płód w obrazie trójwymiarowym w czasie rzeczywistym – jego ruchy, mimikę twarzy, np. ziewanie, połykanie, wysuwanie języka, otwieranie oczu czy ruchy kończyn. Badanie to może być również pomoce w diagnostyce złożonych wad serca płodu, dzięki przestrzennej rekonstrukcji poszczególnych struktur układu krążenia.
Badanie 3D i 4D płodu można wykonać na każdym etapie ciąży, jednak najładniejsze obrazy twarzy płodu uzyskuje się od około 20 tygodnia ciąży.
Można odnaleźć badania, gdzie stwierdza się wytworzenie wcześniejszej więzi emocjonalnej rodziców z dzieckiem dzięki oglądaniu przez rodziców twarzy płodu w prezentacji 3D/4D.
Należy mieć na uwadze, że badanie USG 3D/4D ma swoje ograniczenia niezależne od umiejętności lekarza. Na jakość zdjęć wpływa bowiem ułożenie płodu oraz objętość płynu owodniowego. Jeżeli płód leży zwrócony twarzą do kości krzyżowej mamy, przytula się do łożyska, zasłania twarz rączkami lub ma zmniejszoną objętość wód płodowych, wówczas uzyskanie dobrych technicznie obrazów jest trudne, a czasami niemożliwe.

UWAGA ! Podstawą do wykonania badania jest dokonanie przed badaniem odpowiedniej opłaty w kasie szpitala. Badanie nie będzie wykonane, bez okazania potwierdzenia dokonania płatności.
Badania prenatalne mają na celu wczesne wykrycie wad jeszcze przed narodzeniem dziecka.
Głównym celem ich przeprowadzenia jest wczesna diagnostyka wad i nieprawidłowości, umożliwiająca niekiedy rozpoczęcie leczenia już na wczesnym etapie rozwoju (tzw. terapia wewnątrzmaciczna) lub zaraz po porodzie (terapia postnatalna). Dzięki temu możliwe jest wcześniejsze zaplanowanie właściwego miejsca porodu oraz dobór leczenia odpowiadającego charakterystyce wady, przez co minimalizuje się czas potrzebny do objęcia opieką przez najlepszych specjalistów z danej dziedziny.
Możliwe jest także monitorowanie stanu płodu oraz dynamiki stwierdzonej nieprawidłowości.
Zasadniczo badania prenatalne dzielimy na:
NIEINWAZYJNE
1. Badania USG I trymestru (11,0- 13,5 tydzień ciąży) przeprowadzane powinno być wraz z tzw. testem PAPP-A. Warunkuje to jego najwyższą czułość. Jest to PRZESIEWOWE badanie mające na celu wstępną ocenę anatomii płodu oraz określenie ryzyka występowania dużych, najczęściej występujących zespołów genetycznych (zesp. Downa, zesp. Edwardsa, zesp. Pataua) i ewentualną kwalifikację pacjentki do rozszerzenia dalszej diagnostyki:
a) niskie ryzyko – nie przeprowadza się dalszych badań genetycznych w celu potwierdzenia bądź wykluczenia aberracji chromosomowych,
b) pośrednie ryzyko – zaleca się przeprowadzenie testu NIPT*,
c) wysokie ryzyko – zaleca się konsultację genetyczną i rozszerzenie diagnostyki o badania cytogenetyczne (inwazyjne) potwierdzające lub wykluczające podejrzenie wspomnianych zespołów genetycznych.
2. Badanie USG II trymestru (18,0- 22,0 tydzień ciąży). Badanie ukierunkowane na szczegółową ocenę anatomii i określenie występowania ewentualnych wad i nieprawidłowości u rozwijającego się płodu.
3. Badanie USG III trymestru (30-32 tydzień ciąży). Badanie ukierunkowane na ponowną ocenę anatomii płodu i określenie występowania tzw.:
a) wad dynamicznych (rozwijających się w późniejszym okresie ciąży),
b) ponowną anatomii serca i wybranych przepływów sercowych (serce jako jedyny narząd wewnętrzny pracuje fizycznie podczas swojego rozwoju, dlatego też jest najbardziej podatny na występowanie wad i nieprawidłowości w zakresie swojego funkcjonowania),
c) ilościową oceną przepływów naczyniowych, biometrii płodu i testu biofizycznego (pośrednio określający dobrostan płodu i wydolność łożyska).
INWAZYJNE – PRZEPROWADZANE JAKO ROZSZERZENIE DIAGNOSTYKI INWAZYJNEJ
1. Amniopunkcja (przeprowadzana powyżej 15 tygodnia ciąży). Polega na pobraniu próbki płynu owodniowego z jamy macicy za pomocą specjalnej igły, a następnie przesłanie jej do badania cytogenetycznego celem oceny kariotypu płodu, tj. dużych odcinków DNA. Badanie ma na celu ostateczną weryfikację podejrzenia wysuniętego w trakcie badania USG przesiewowego.
2. Biopsja kosmówki – badanie przeprowadzane na we wcześniejszym okresie ciąży przed 15 tygodniem. Polega na pobraniu próbki kosmówki (prekursora łożyska) celem przeprowadzenia weryfikacji genetycznej, tak jak w przypadku amniopunkcji.
3. Kordocenteza – pobranie próbki krwi płodu ze sznura pępowinowego. Badanie ma na celu uzyskanie materiału do badań genetycznych oraz biochemicznych np. w przypadku niedokrwistości w konflikcie serologicznym.
*Badanie NIPT- badanie polegające na ocenie tzw. wolnego DNA płodu obecnego w krążeniu matczynym. Według zaleceń przeprowadzane jest w przypadku zakwalifikowania pacjentki do grupy pośredniego ryzyka występowania dużych zespołów genetycznych, uzyskanego w trakcie I badania USG (11,0-13,6). Wynik posiada bardzo dużą czułość w wykrywaniu zesp. Downa oraz zesp. Edwardsa. Wynik badania nadal interpretowany jest w kategoriach „ryzyka występowania” i w przypadku rezultatu pozytywnego wymaga weryfikacji w badaniu inwazyjnym.
Żadne badanie nie może zastąpić pozostałych. W każdym z trzech badań dokonywana jest ocena innych parametrów, a zakres badania jest odmienny.




















